Portadas obesidad mk.indd
PLM®
EDICIÓN 1
2 0 1 1
dasideb Oe díauG
Guía de Manejo de
Claudia Milena Gómez Giraldo
Médica cirujana, Universidad de Caldas, Manizales.
Especialista en medicina interna, Universidad del Valle, Cali.
Especialista en endocrinología,
Pontificia Universidad Javeriana, Bogotá.
Endocrinóloga Hospital Universitario San Ignacio, Bogotá
Guía de Manejo de la Obesidad
Director General PLM
Dpto. de Operaciones
Lic. Antonio Carrasco Ruiz
Directora Comercial Colombia
Clara Elena Rodríguez
Constanza Riaño Rodríguez
Magda C. Pinzón
Gerente Regional Centroamérica
Hernando Fonseca S.
Andrés F. Cuenca
Gerente Unidad de Negocios
Jeisson Andrés Arévalo G.
Aura Victoria Quiñones M.
Claudia Milena Gómez Giraldo, M.D.
Luisa Jovana Noguera
Coordinador de Operaciones
Alfredo Rodríguez Vásquez
Gilberto Barrios A.
Derechos reservados.
NOTAS PRELIMINARES
Queda expresamente prohibida Los avisos insertos en esta
la transcripción, reproducción o publicación fueron ordenados
Primera Edición 2011
transmisión total o parcial de y revisados por los interesados,
esta obra por métodos electróni- razón por la cual asumen la
Impreso en Colombia
cos, mecánicos o fotocopias sin res-ponsabilidad que de los
permiso previo y por escrito de
Printed in Colombia
mismos se derive por su forma
y contenido. Los editores reúnen,
All rights reserved.
clasifican, imprimen y distribu-
No part of this publication may yen la información acopiada y
Calle 106 No. 54-81
be reproduced or stored in a los avisos ordenados.
retrieval systems, electronics,
mechanicals, photocopying or Miembro de la Cámara
Línea gratuita: 018000 912068
otherwise, without prior permis- Colombiana
Bogotá, D. C., Colombia
sion in writing from PLM, S. A.
de la Industria Editorial.
PLM PERÚ
GUATEMALA, EL SALVADOR
PLM, S. A. de C.V.
(Perú), S. A.
Y HONDURAS
Av. Barranca del Muerto-
Av. Javier Prado Este 1504
Avenida Reforma 7-62, Zona 9,
Urb. Corpac, San Isidro
Edificio Aristos Reforma, 6to.
Col. Crédito Constructor
Nivel, Oficina. 604
Delegación Benito Juárez
Telefax: 224-1567, 223-2711
03940 México, D. F.
Guatemala, Guatemala
Tel.: 52 (55) 5480-7800
Tels. (502) 2385-0683 / 84
Fax: 52 (55) 5662-8746
REGIÓN CENTROAMÉRICA Y
Fax: (502) 2385-1700
Lic. Antonio Carrasco Ruiz
VENEZUELA
PLM COLOMBIA
PLM VENEZUELA
Calle 106 No. 54-81
Avda. Principal de La Urbina
Bogotá, D. C., Colombia
Edificio Boulevar,
Hernando Fonseca Sierra
PBX: (571) 613-1111
Caracas, Venezuela: Local 2B
Tels.: (58) 212 243-6525,
Línea gratuita:
243-8562, 241-0346
Bogotá, D. C., Colombia:
OTROS PAÍSES
PBX: (571) 613-1111 - Fax:
Apartado Aéreo 52998
Av. Barranca del Muerto
Constanza Riaño Rodríguez
Hernando Fonseca Sierra
Col. Crédito Constructor,
México, D.F. 03940
PLM ECUADOR
Tel.: 52 (55) 5480-7800
REGIÓN CENTROAMÉRICA
Calle Gonzalo Noriega No.
PANAMÁ, NICARAGUA Y
Fax: 52 (55) 5662-8746
COSTA RICA
Hernando Fonseca Sierra
Contacto en Colombia
Tels.: (5932) 27 1403/1418
PBX: (571) 613-1111
Fax: (5932) 27 1373
Fax: (571) 624-2335
Juan Carlos Betancourt
Hernando Fonseca Sierra
INTRODUCCIÓN . 9
DEFINICIÓN Y CLASIFICACIÓN . 9
EPIDEMIOLOGÍA . 11
DESARROLLO DE TEJIDO ADIPOSO PATOLÓGICO . 15
POSIBLES CAUSAS DE OBESIDAD . 18
COMORBILIDADES ASOCIADAS CON OBESIDAD . 21
EVALUACIÓN DE PACIENTE CON OBESIDAD O
Modificaciones comportamentales . 28
Terapia dietaria . 29
Terapia farmacológica . 33
Liposucción . 37
Cirugía bariátrica . 38
Terapias complementarias . 40
Recomendaciones de tratamiento . 40
DE LA OBESIDAD
GUÍA DE MANEJO
DE LA OBESIDAD
La obesidad es una condición médica carac-
terizada por exceso de grasa corporal. El interés reciente que ha generado esta entidad se debe al aumento en la prevalencia de esta patología y a las múltiples complicaciones de salud que se aso-cian con ella, entre las que se incluyen diabetes tipo 2, dislipidemia, hígado graso, hipertensión arterial, apnea obstructiva del sueño, problemas ortopédicos y enfermedad coronaria, así como problemas psicosociales como estigmatización, discriminación laboral y mala imagen corporal. Todos estos factores han llevado a considerar la obesidad como una epidemia global con riesgos potenciales para la salud.
DEfINICIóN y CLASIfICACIóN
Los procedimientos técnicos a través de los
cuales se puede medir la composición corporal para determinar si existe exceso de grasa corporal son la densitometría, las imágenes de abdomen con proyecciones de un solo corte por tomogra-fía o resonancia magnética y la densitometría de rayos X con doble nivel de energía, pero estos
GUÍA DE MANEJO DE LA
métodos son usados más comúnmente para fi-nes de investigación y no para diagnosticar la obesidad en la práctica médica. Por esto, para la definición y clasificación de la obesidad en los adultos se utiliza el índice de masa corporal (IMC). El IMC es la relación entre el peso del sujeto en kilogramos y su altura en metros al cuadrado (kg/m2), que es fácilmente medible y se correla-ciona de forma adecuada con la grasa corporal. La Organización Mundial de la Salud (OMS) y el Instituto Nacional de Salud (INS) definen sobre esta relación que un individuo con IMC entre 25-29,9 kg/m2 tiene sobrepeso y que uno con IMC ≥30 kg/m2 es obeso1,2.
En los adultos la obesidad se clasifica en sub-
clases según el IMC (ver tabla 1). Los criterios para categorizar a los niños se basan en las ta-blas de crecimiento por edad e IMC del Centro para Control y Prevención de Enfermedades de Estados Unidos. De acuerdo con estas tablas, un sujeto es considerado con sobrepeso cuando su IMC está igual o por encima del percentil 95 para edad y sexo, y es considerado en riesgo de sobre-peso cuando su IMC está entre el percentil 85-95 de las tablas de crecimiento por edad e IMC3.
GUÍA DE MANEJO DE LA
Clasificación de sobrepeso y obesidad según IMC
IMC kg/m2
Obesidad grado II
Obesidad grado II
Sin embargo, existe evidencia creciente que
sugiere que la obesidad abdominal, más que el aumento de grasa corporal total, es un predic-tor independiente de enfermedad cardiovascular y algunos tipos de cáncer. Entre las mediciones usadas para definir obesidad abdominal están la circunferencia abdominal, la circunferencia de cadera y la relación cintura-cadera.
La prevalencia de obesidad en nuestro planeta
es monitorizada por la Organización Mundial de la Salud. Se ha encontrado que la prevalencia va-ría dramáticamente de país a país, con las tasas más altas reportadas en las islas del Pacífico, don-de puede alcanzar hasta el 80% en algunas re-giones y las más bajas en Asia, como en la India, donde menos del 1% de la población es obesa. Se estima que más de 1,6 billones de personas en
GUÍA DE MANEJO DE LA
el mundo tienen sobrepeso y aproximadamente 400 millones de adultos son obesos4,5.
Este es un problema creciente en los países en
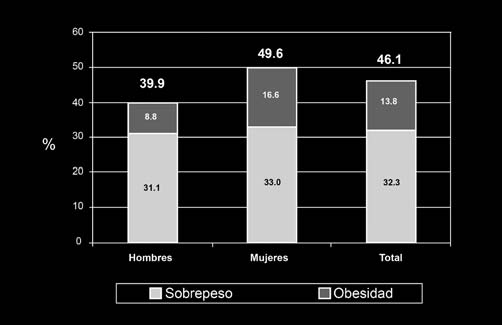
desarrollo, donde las tasas de obesidad se han triplicado en los últimos 20 años. En Colom-bia, la prevalencia de obesidad es del 13,8%. De acuerdo con la Encuesta Nacional de Situa-ción Nutricional (Ensin), realizada por el Institu-to Colombiano de Bienestar Familiar (ICBF), el porcentaje de mujeres entre 18 y 64 años de edad afectadas por sobrepeso y obesidad es del 49,6% y el porcentaje de hombres es de 39,9% (ver figura 1)6.
Figura 1. 1. Sobrepeso y obesidad en Colombia, 18 a 64 años
En Bélgica, los reportes indican que el 10% de
los hombres y el 11% de las mujeres son obesos (1989 a 1996). Datos de Gran Bretaña (1989 a 1995) indican que el 23% de los hombres y de
GUÍA DE MANEJO DE LA
las mujeres lo mismo. En México, la prevalencia de obesidad es del 11% en hombres y 23% en mujeres (1995). En Sudáfrica, el 14% de los hom-bres y el 49% de las mujeres padecen obesidad (1995)7. En Pakistán, 8% de los hombres y 1% de las mujeres cursan con obesidad8. También se ha evidenciado un cambio en la percepción de esta enfermedad. Esto se demostró en un es-tudio de encuesta poblacional, en el cual menos sujetos con sobrepeso y obesidad se definían a ellos mismos con problemas de peso en 2007, comparados con 1999, a pesar de un aumento significativo en la prevalencia de obesidad9.
En la Encuesta Nacional de Salud y Nutrición
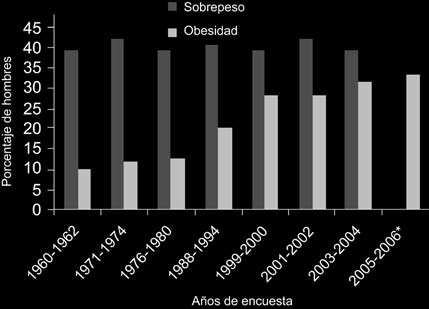
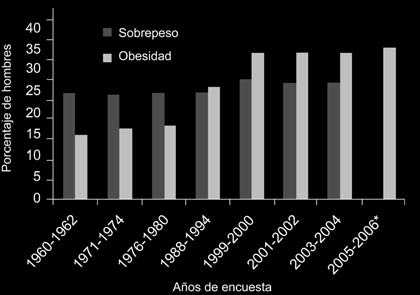
(Nhanes), realizada en Estados Unidos, se ha evaluado la prevalencia en este país. Los datos dados a conocer en noviembre de 2007 mos-traron que en los últimos años ha existido una meseta en la prevalencia (ver figuras 2 y 3), con más de 72 millones de adultos con IMC mayor a 30 kg/m2. Esto representa el 33,3% de los hom-bres y el 35,3% de las mujeres. De acuerdo con datos de Nhanes 2003-2004, el 66,2% de los adultos entre los 20 a 74 años de edad tienen sobrepeso u obesidad, teniendo el 33,4% sobre-peso y el 32,9% obesidad. En este período la pre-valencia fue de 31,1% en hombres y 33,2% en mujeres, sin cambio significativo respecto a los datos de 200710. Sin embargo, la tasa de obesi-dad severa en adultos y de sobrepeso entre niños continúa creciendo. La prevalencia grado III fue de 5,7% en 200811. La Nhanes encontró que la
GUÍA DE MANEJO DE LA
prevalencia entre pacientes con diabetes tipo 2 es del 54% en datos medidos entre 1999 y 200212.
Figura 2. 2. Prevalencia y tendencia de obesidad y sobrepeso
entre hombres de 20 a 74 años de edad en EE.UU. desde
1960 hasta 2006. * Sólo hay datos de esta categoría.
Figura 3. 3. Prevalencia y tendencia de obesidad y sobrepeso
entre mujeres de 20 a 74 años de edad en EE.UU. desde 1960
hasta 2006. * Sólo hay datos de esta categoría.
GUÍA DE MANEJO DE LA
En Canadá, en 1985, menos del 10% de la
población tenía obesidad en las nueve provincias, pero en 1990 sólo tres provincias contaban me-nos del 10% de los sujetos con obesidad y en 1994 ninguna provincia estuvo en la categoría de bajo porcentaje de obesidad; cinco provincias tuvieron tasas de obesidad entre el 15 y 19%. En el año 2000, más del 20% de las personas en cinco provincias eran obesas13.
Aproximadamente el 10% de los niños del
mundo tienen sobrepeso u obesidad4. En Estados Unidos, datos del Nhanes mostraron que durante el período de 2003 a 2006 el 31,9% de los niños entre 2 a 19 años de edad tenían un IMC por encima del percentil 85 y que 16,3% por encima del percentil 95. La prevalencia de obesidad ha cambiado drásticamente entre los años 1980 y 2006 para niños entre 2 a 19 años de edad, in-crementándose desde 5,5% en 1980 a 16,3% en 20065. Se estima que los niños con un IMC por encima del percentil 95 muestran un riesgo 3 a 10 veces mayor de ser obesos en la edad adulta. En cuanto a los adolescentes, el IMC por encima del percentil 95 confiere un riesgo de 5 a 10 veces mayor de tener sobrepeso/obesidad en la edad adulta.
DESArrOLLO DE tEJIDO ADIpOSO
pAtOLóGICO
En la obesidad hay un aumento del número
y del tamaño de las células grasas. Un adulto
GUÍA DE MANEJO DE LA
obeso por lo general tiene más células grasas y más grandes que un adulto con peso normal. El desarrollo de estos adipocitos potencialmente patológicos confiere mayor riesgo de obesidad. El modo como se gana la grasa puede predisponer o no a enfermedad metabólica. Esto depende de varios factores, donde se incluyen: primero, como la grasa es almacenada (en nuevos adipocitos, por adipogénesis versus por hipertrofia patológica de adipocitos existentes); segundo, donde la grasa es almacenada (en depósitos viscerales, subcutá-neos o ectópicos), y tercero, cómo la señal de los adipocitos interactúa con otros órganos. La base determinante de aparición de comorbilidades al parecer no depende de la cantidad de grasa que es almacenada, sino de la manera por la cual ésta se almacena con disfunción metabólica a partir de la obesidad abdominal, más que por aumento del IMC. Cuando los adipocitos se hipertrofian los disturbios metabólicos se desarrollan, mien-tras que la adipogénesis probablemente resulta en un estado metabólico estable14.
El exceso de tejido adiposo se relaciona con
secreción de sustancias inflamatorias principal-mente a partir de los depósitos de grasa central visceral, las cuales aumentan la resistencia a la insulina y la circulación de ácidos grasos libres14.
Existe evidencia sustancial que sugiere que la
relación de obesidad con disfunción metabólica es a partir de la obesidad abdominal. Basados en
GUÍA DE MANEJO DE LA
estudios de imágenes de resonancia magnética, la disfunción metabólica se correlaciona con el tejido adiposo intraabdominal o visceral y con el depósito de grasa ectópica, no con grasa abdo-minal subcutánea. Los adipocitos dentro del teji-do adiposo visceral causan la liberación de varias citoquinas, como son adiponectina, interleuquina 6 (IL-6), factor de necrosis tumoral alfa, proteína C reactiva, leptina y resistina. Estas adipoquinas se asocian con disfunciones metabólicas especí-ficas, incluidas la resistencia a la insulina, la me-diación proinflamatoria y la excesiva producción de ácidos grasos14.
La adiponectina es uno de los reguladores
más importantes de la disfunción metabólica. Es producida en los adipocitos y actúa mejorando la sensibilidad a la insulina y reduciendo la infla-mación. Los bajos niveles de adiponectina, que ocurren en la disfunción de los adipocitos, pro-mueven el desarrollo de resistencia a la insulina, diabetes tipo 2 y aterosclerosis14.
La leptina es otro producto de los adipocitos,
el cual es un mediador central de inflamación en obesidad. La leptina puede reclutar, activar monocitos y macrófagos, así como promover la angiogénesis. Es un regulador del apetito que por lo general se encuentra disfuncionante en pacientes con obesidad14.
La resistencia a la insulina ocurre por el de-
sarrollo de tejido adiposo visceral y tejido
GUÍA DE MANEJO DE LA
adiposo ectópico, en los cuales existe un defec-to en la oxidación de los ácidos grasos y, como consecuencia, los ácidos grasos circulan libres en estos órganos. El exceso de ácidos grasos libres circulantes resulta en dislipidemia y resistencia a la insulina, lo que puede progresar a síndro-me metabólico, diabetes y síndrome de ovario poliquístico14.
Los marcadores de estado proinflamatorio re-
lacionados con la patogénesis del tejido graso, que se elevan en la obesidad, incluyen la proteína C reactiva, IL-6 y el factor inhibitorio-1 del acti-vador del plasminógeno. La IL-6 es secretada por los macrófagos y por las células T, y es regulada por la leptina y la adiponectina. El incremento de la circulación sistémica de IL-6 está relacionado con patogénesis y progresión de asma, apnea de sueño, malignidades, síndrome metabólico y en-fermedad cardiovascular14.
pOSIBLES CAUSAS DE LA OBESIDAD
Para que se produzca el cambio en las célu-
las grasas debe haber un desequilibrio entre la ingesta calórica y el gasto energético, el cual se atribuye a interacciones complejas entre factores ambientales, predisposición genética y compor-tamiento humano.
Los factores ambientales son probablemente
los contribuyentes mayores a la epidemia de la obesidad. La evidencia demuestra que hay una
GUÍA DE MANEJO DE LA
clara contribución del incremento en la ingesta energética y de la disminución del gasto calórico en la patogénesis. Kant y Graubard usaron datos nutricionales de Nhanes, donde encontraron un aumento en la cantidad y la densidad energéti-ca de los alimentos consumidos por adultos, lo cual se relacionó con una adición paralela en la prevalencia de la obesidad. En Inglaterra, datos de la Oficina Central de Estadística mostraron que hubo una relación entre mayor consecución de automóviles y ver televisión, con disminución de actividad física y elevación de la prevalencia de obesidad5.
En adición a los factores ambientales, existe
una predisposición genética para padecer obesi-dad. Se sabe que mutaciones en un solo gen son responsables de formas raras de obesidad mo-nogénica (mutaciones de los genes de leptina, del receptor de leptina, del receptor 4 de mela-nocortina y de pro-opiomelanocortina). Sin em-bargo, hay evidencia creciente de que variantes genéticas comunes o polimorfismos nucleótidos simples pueden desempeñar un papel importan-te en la epidemia de obesidad. Los polimorfismos nucleótidos simples tienen efectos modestos so-bre susceptibilidad individual de formas comunes de obesidad, pero por su alta frecuencia se cree que tienen una gran contribución en la aparición de obesidad en la población general. Frayling y colaboradores fueron los primeros en usar es-tudios génicos para identificar un polimorfismo
GUÍA DE MANEJO DE LA
nucleótido simple localizado en la masa grasa y un gen de la obesidad (FTO), susceptible a la obesidad. Este hallazgo, de que una variante en el gen FTO es un factor de riesgo para obesidad común, ha sido replicado en múltiples estudios. El FTO ha sido asociado con un incremento en el riesgo de padecer diabetes tipo 2, mediado a través de un efecto sobre el IMC. En otro estu-dio génico con 38.759 pacientes, Frayling y cola-boradores encontraron que una persona que es homocigota para el alelo de riesgo de FTO tiene una probabilidad 1,67 veces mayor de obesidad en comparación con aquellos que no tienen el alelo de riesgo5.
También existe un reconocimiento creciente
de que las redes sociales pueden tener un papel importante en la epidemia de obesidad. Christa-kis y Fowler exploraron la hipótesis de que puede difundirse a través de redes sociales; ellos eva-luaron una red social interconectada de más de 12.000 personas del Framingham Heart Study para examinar los efectos del aumento de peso entre amigos, hermanos y cónyuges. Estos inves-tigadores hallaron que el riesgo de una persona de convertirse en obeso aumentó un 57% si un amigo es obeso. La asociación fue menor con los hermanos y los cónyuges; el riesgo de conver-tirse en obeso se incrementó en un 40 y 37% si una persona tenía un hermano o cónyuge que se convirtió en obeso, respectivamente. Al explorar el papel de las redes sociales y la obesidad, el
GUÍA DE MANEJO DE LA
estudio mostró que esta epidemia se ve afectada por la compleja interacción entre el medio am-biente, los factores genéticos y el comportamien-to humano5.
COMOrBILIDADES ASOCIADAS
CON LA OBESIDAD
Las enfermedades causadas por obesidad de-
penden de dos mecanismos diferentes: primero, de la interacción de hormonas y citoquinas infla-matorias producidas por las células grasas o los adipocitos, y segundo, por mecanismos de ajuste asociados con aumento de la masa corporal14.
La obesidad incrementa el riesgo
de padecer:
• Enfermedad cardiovascular: el incremento
del riesgo se establece a través de mecanis-mos de hiperglucemia, estado protrombótico, elevación de la presión arterial y dislipidemia aterogénica. La tríada que lleva al proceso aterogénico, constituida por aterosclerosis, inflamación y trombosis, es modulada por re-sistencia a la insulina y adipoquinas14.
• remodelación de la estructura del mio-
cardio: aunque la obesidad se ha relacionado
con este proceso, no está claro si es el me-
canismo causal o lo son las comorbilidades
asociadas con la obesidad, como apnea obs-
tructiva del sueño, diabetes e hipertensión
arterial. Las consecuencias son producción de
GUÍA DE MANEJO DE LA
hipertrofia ventricular, falla cardíaca, arritmias cardíacas y un aumento del riesgo de muerte súbita14.
• Diabetes tipo 2: tiene una asociación muy
fuerte con aumento de peso, en ambos sexos y en todos los grupos étnicos. El riesgo de diabetes tipo 2 se incrementó con el grado y la duración del sobrepeso, así como cuando hay una mayor distribución de la grasa a nivel central. En el estudio de salud de enfermeras se evaluó la relación entre IMC y riesgo de dia-betes, encontrando que fue menor cuando el IMC era inferior a 22 kg/m2 y que el riesgo relativo de diabetes tipo 2 aumenta cuando el IMC es mayor, siendo 40 veces superior cuan-do el IMC es de 35 kg/m2. El incremento de peso como tal eleva el riesgo de diabetes tipo 2. Hasta el 65% de los casos de de esta dia-betes se atribuyen al sobrepeso. La ganancia de 20 kilos de peso incrementa el riesgo de diabetes 15 veces y la disminución de 20 kilos de peso aminora el riesgo de diabetes casi a cero15.
• Síndrome metabólico: la resistencia a la
insulina es el marcador de este síndrome. La característica central es el incremento de la grasa visceral. Esta última eleva la liberación de ácidos grasos libres, altera la depuración de insulina por el hígado y el metabolismo periférico15.
GUÍA DE MANEJO DE LA
• Apnea obstructiva del sueño: la obesidad
produce efectos mecánicos importantes so-bre el sistema respiratorio. El exceso de teji-dos blandos, la infiltración grasa de la pared torácica y el incremento en el volumen san-guíneo pulmonar causan una disminución de la funcionalidad de los músculos respiratorios, de la capacidad funcional residual, del volu-men total y del diámetro de la vía aérea pe-riférica, así como alteraciones en el volumen sanguíneo pulmonar y en la relación ventila-ción/perfusión. Estos factores llevan al desa-rrollo de apnea obstructiva del sueño, que se caracteriza por un colapso repetitivo de la vía aérea superior durante el sueño, el cual causa hipoxia, sobretensiones del sistema nervioso simpático y edema e inflamación de la vía aérea14.
• Asma: algunos estudios cruzados han mos-
trado un incremento en la prevalencia de asma en sujetos obesos. Se ha encontrado que los adultos obesos con resistencia a la insulina tienen un elevado riesgo de sensibi-lización a alérgenos aéreos y un aumento de los niveles de inmunoglobulina E a alérgenos comunes14.
• reflujo gastroesofágico: afecta a más del
30% de los pacientes obesos y tiene una rela-ción linear con el IMC. El desarrollo de reflujo
GUÍA DE MANEJO DE LA
gastroesofágico está relacionado principal-mente con obesidad abdominal14.
• Enfermedad hepática grasa no alcohó-
lica: es considerada la manifestación hepá-
tica de resistencia a la insulina. La principal
característica es la acumulación de triglicéri-
dos dentro del hígado, pero también puede
haber reclutamiento de células inflamatorias
y fibrosis. La enfermedad hepática grasa no
alcohólica es la principal causa de enferme-
dad hepática crónica en Estados Unidos14.
• Cálculos biliares: en los pacientes obesos
la hipersecreción de colesterol incrementa la recaptación de colesterol por el hígado, resul-tando en un aumento de la secreción biliar de colesterol, que produce supersaturación de la bilis, lo que predispone a la formación de cálculos14.
• Malignidades: algunas como el cáncer de
mama, el cáncer endometrial, el cáncer de co-lon y recto, el cáncer de próstata, carcinoma de células renales y otros han sido relaciona-dos con obesidad.
• Osteoartritis: la obesidad aumenta el riesgo
y la incidencia de osteoartritis en las articula-ciones que soportan peso. La etología prima-ria radica en la carga persistente que deben llevar las articulaciones durante los movimien-tos y la locomoción14.
GUÍA DE MANEJO DE LA
Ha existido controversia acerca de la relación
entre IMC y mortalidad. En un estudio publicado en 2006 se demostró claramente. Éste reportó las tasas de mortalidad en 10 años de más de 500.000 sujetos de 50 a 71 años de edad en el momento de su inscripción en la cohorte de los institutos nacionales de la Asociación de Salud Americana de Personas Jubiladas. Los resultados mostraron que hay un incremento en la morta-lidad del 20 al 40% tanto en hombres como en mujeres que tienen sobrepeso a una edad media de la vida y que existe un aumento en el riesgo de muerte 2 a 3 veces mayor entre los individuos con obesidad. Además, proporciona una idea firme de que incluso un incremento modesto el peso puede reducir la esperanza de vida16.
La obesidad también produce una reducción
de la capacidad funcional. Alley examinó la re-lación existente entre obesidad y discapacidad entre 1998 y 2004, usando los datos del Nha-nes para examinar si el cambio en el peso de la población afecta la prevalencia de discapacidad. Esta investigación encontró que en el período que se extendió hasta 2004, el 42,2% de las per-sonas obesas reportaron algún grado de deterio-ro funcional en comparación con 26,6% de los individuos con peso normal. Para alteración en la realización de las actividades cotidianas, el 5,5% de los obesos mostraron limitación en com-paración con un 3,5% de los sujetos con peso normal17.
GUÍA DE MANEJO DE LA
EvALUACIóN DE pACIENtE CON OBESIDAD
O SOBrEpESO
La evaluación debe incluir realización de his-
toria clínica completa, examen físico y estudios de laboratorio. Se debe enfatizar en la medición del IMC, en la medición de la circunferencia ab-dominal y en la búsqueda de factores de riesgo asociados.
El IMC es el primer paso a seguir en el abor-
daje de la obesidad, pero como complemento se debe determinar la circunferencia abdominal, la cual tiene mayor correlación con aumento de morbilidad y mortalidad.
En el consenso armonizado de síndrome me-
tabólico, publicado en el año 2009, los puntos de corte de perímetro de cintura de referencia, que mencionan para determinar obesidad abdominal en población de América Latina, son ≥ 90 cm en hombres y ≥ 80 cm en mujeres18.
La mayoría de los casos de obesidad son se-
cundarios a desórdenes no médicos constituidos por una vida sedentaria con un incremento de la ingesta calórica. Para determinar la etiología de la obesidad y poder plantear las estrategias de tratamiento se debe realizar una historia médica adicional, donde se evalúe la edad de comien-zo de la ganancia de peso, los intentos previos para bajar de peso, los cambios en los patrones de dieta, la historia de ejercicio, los medicamen-
GUÍA DE MANEJO DE LA
tos actuales y pasados, y la historia de tabaquis-mo. La suspensión del tabaquismo se asocia con aumento de peso.
En los pacientes que tengan un IMC
≥ 25 kg/m2 se sugiere realizar una búsqueda de factores de riesgo cardiovasculares o de comor-bilidades asociadas con la obesidad, ya que es-tos datos nos prestarán apoyo al momento de escoger un tratamiento determinado.
Consiste en disminuir la ingesta energética
y/o aumentar el gasto energético. Los tratamien-tos dirigidos a reducir la ingesta energética tie-nen mayor probabilidad de éxito en la pérdida de peso que los dirigidos a incrementar el gasto energético a través de ejercicio.
El gasto de energía tiene un nivel mínimo rela-
cionado con la energía requerida para mantener las funciones basales del organismo, por ejem-plo, al estar en cama, un adulto de peso normal reduce su gasto energético aproximadamente a 0,8 kcal/min. (1150 kcal/día), en cambio, los ni-veles altos de actividad física pueden incrementar el gasto energético en 4-8 veces. Entonces, para inicialmente perder peso, el tratamiento utilizado debería disminuir la ingesta de alimentos y, si es posible, elevar el gasto de energía.
GUÍA DE MANEJO DE LA
Las opciones de tratamiento para
la obesidad son las siguientes:
Modificaciones comportamentales
Son claves para tratar la obesidad. Estos con-
ceptos usualmente se incluyen en programas llevados a cabo por personas entrenadas en la conducción de grupos de autoayuda. El objetivo de la terapia es ayudar a los pacientes a realizar cambios a largo plazo en su conducta alimenta-ria mediante modificación y seguimiento de su ingesta alimentaria, modificación de su actividad física y control de estímulos del medio ambiente que lo inciten a comer. El primer informe que se tiene de este tipo de terapia conductual para la obesidad es de 1967. La pérdida de peso con los programas actuales suele oscilar entre 7 a 10% del peso corporal inicial y alcanza su máximo en los primeros seis meses después del comienzo del tratamiento19. Lamentablemente, al igual que con otras terapias para la obesidad, el mantenimien-to de esta pérdida de peso es difícil20. En cuanto a la duración, se sabe que los programas de mayor tiempo son más eficaces que los de menor fase. En la década de los 70, los programas que tenían una duración de cerca de ocho semanas se aso-ciaron con una pérdida de peso promedio de 3,8 kg, pero en los años 90, con un aumento de la duración del tratamiento a mínimo 21 semanas, la pérdida de peso característica fue de 8,5 kg19. La combinación de la terapia de comportamiento
GUÍA DE MANEJO DE LA
con otros métodos puede mejorar la magnitud y la duración de la pérdida de peso21.
Aproximadamente se necesitan 22 kcal/kg/día
para mantener un kilogramo de peso corporal en un adulto normal. Así, el gasto de energía espe-rado o calculado para una mujer que pesa 100 kg es de aproximadamente 2.200 kcal/día. La va-riabilidad de ± 20% establece que las necesida-des podrían ir desde 1.860 kcal/día hasta 2.620 kcal/día. Un déficit promedio de 500 kcal/día debe resultar en la pérdida de peso de aproxima-damente 0,5 kg/semana (una libra por semana). Con esto se tiene claro que una dieta con 800 a 1200 kcal/día produce pérdida de peso hasta en los individuos que se declaran metabólicamente resistentes. Las restricciones calóricas más seve-ras pueden inducir pérdida de peso más rápido, pero cuando se compara una dieta de 400 versus 800 calorías, no existe diferencia en la pérdida de peso. Por lo general, no se recomiendan die-tas con menos de 800 kcal/día. Se debe tener a consideración que los hombres pierden más peso que las mujeres de la misma altura y peso cuando cumplen estrictamente una dieta determinada; esto debido a que los hombres tienen más masa corporal magra, con menos porcentaje de grasa corporal y, por lo tanto, gastan más energía. Los sujetos de mayor edad de ambos sexos muestran un menor gasto energético y, por ende, bajan de
GUÍA DE MANEJO DE LA
peso más lentamente que los sujetos más jóve-nes, por disminución de la tasa metabólica en aproximadamente un 2% década (alrededor de 100 kcal/década)22,23.
Para la selección de la dieta deberían eva-
luarse las preferencias y las expectativas de los individuos, y escogerse el régimen alimentario que más convenga para los pacientes, de común acuerdo con ellos. Los diferentes tipos de dietas que existen son: equilibradas (bajas en calorías, con porciones controladas), bajas en grasa, bajas en carbohidratos, mediterránea y las de moda. Como meta real debe plantearse un mínimo es-perado de pérdida del 5% del peso corporal ini-cial en seis meses.
La terapia dietaria se considera exitosa cuando
se logra perder peso y esto se asocia con mejoría de los factores médicos relacionados con la obe-sidad y cuando se logra mantener la pérdida de peso. Si la pérdida de peso es menor al 5% en los primeros seis meses, una opción adicional sería intentar dar una dieta con control de porciones de las comidas o utilizar conteo de carbohidra-tos. La pérdida de más del 5% del peso inicial se considera una respuesta satisfactoria. Menos de la mitad de los sujetos logran perder el 10% o más de su peso inicial antes de alcanzar una meseta. La adición de una consejería nutricional puede facilitar la pérdida de peso, particularmen-te durante el primer año22.
GUÍA DE MANEJO DE LA
Es una terapia recomendada en los sujetos
obesos, por los beneficios que representa en dis-minución de riesgo cardiovascular24.
El ejercicio puede mejorar el control glucémico
y la sensibilidad a la insulina, así como prevenir el desarrollo de diabetes tipo 225. El entrenamiento aeróbico tiene efectos favorables sobre las con-centraciones de lipoproteínas, la composición corporal, la capacidad aeróbica y mejora los fac-tores hemostáticos asociados con trombosis. Los regímenes de ejercicio aeróbico, a largo plazo, en la mayoría de los estudios han tenido un efecto beneficioso sobre la presión arterial sistémica.
Los programas de ejercicio a largo plazo cau-
san una mayor disminución de la grasa abdomi-nal y de la grasa corporal, así como ayudan en el sostenimiento del peso a largo plazo26.
Varios estudios han evaluado el efecto del
ejercicio sólo en la inducción de la pérdida de peso27,28.
Las pérdidas de peso fueron en general muy
pequeñas (aproximadamente 0,1 kg/semana), excepto en los soldados militares (1,8 kg/se-mana)29, cuyo programa de ejercicio fue más riguroso.
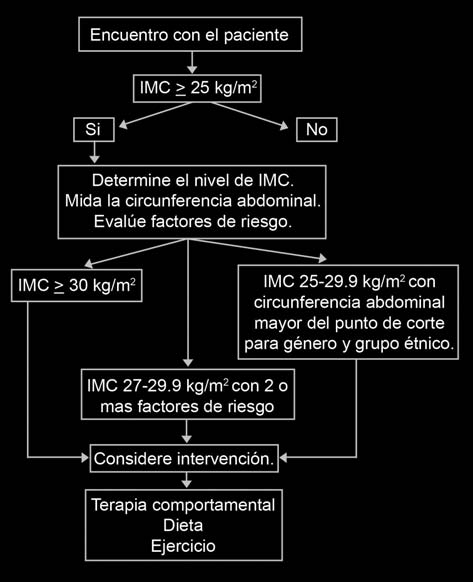
En la figura 4 se resumen el enfoque inicial
de la evaluación y el manejo de un paciente con sobrepeso u obesidad.
GUÍA DE MANEJO DE LA
Figura 4. 4. Enfoque inicial de evaluación de un paciente con
obesidad o sobrepeso.
GUÍA DE MANEJO DE LA
Es una terapia complementaria para el manejo
de obesidad y se considera en sujetos con IMC mayor de 30 kg/m2 o con un IMC entre 27 a 30 kg/m2 cuando tienen factores de riesgo cardio-vasculares o comorbilidades30. Una prueba con terapia farmacológica también se justifica en los obesos con apnea obstructiva del sueño o en los que se esté considerando la cirugía bariátrica. El papel de estos medicamentos ha sido cuestiona-do por preocupaciones referentes a eficacia, po-tencial de abuso, efectos secundarios y al hecho de que la mayoría de los pacientes nuevamente ganan peso cuando suspenden el medicamento. El éxito de la terapia farmacológica se mide por el grado de pérdida de peso y la mejoría de las en-fermedades asociadas. Ésta debe superar los 2 kg durante el primer mes de uso y debe ser mínimo del 5% del peso corporal inicial a los 3-6 meses. La mejoría de las comorbilidades, asociadas con la obesidad después de la pérdida de peso, es un criterio importante en la determinación de si se continúa con la terapia31. El tratamiento far-macológico no cura la obesidad. A los obesos se les debe explicar que cuando el efecto terapéu-tico máximo se alcanza, la pérdida de peso se detiene, y cuando se interrumpe el tratamiento farmacológico, el peso se recupera.
Las opciones farmacológicas incluyen orlistat,
fentermina, dietilpropión y dos fármacos que no
GUÍA DE MANEJO DE LA
están aprobados para tratamiento de la obesi-dad, que son la fluoxetina y el bupropión (ver tabla 2).
Opciones farmacológicas para manejo de obesidad
Medicamento Pérdida
neta (kg) de peso
uso a largo plazo
uso a corto plazo
uso a corto plazo
-21 a -5,6 No recomendada
Orlistat es actualmente el único medicamento
disponible que altera la digestión de las grasas, inhibiendo la lipasa pancreática, lo que da como resultado que la grasa ingerida en la dieta no sea completamente hidrolizada a sus componentes y que se aumente la excreción fecal de la mis-ma. En los sujetos que consumen una dieta que contiene 30% de grasa, 50 a 200 mg de orlistat con cada comida induce que aproximadamente 30% de la grasa ingerida no sea digerida. Orlistat está disponible en capsulas de 120 mg. La dosis
GUÍA DE MANEJO DE LA
recomendada para obesidad es de 120 mg tres veces al día. En un metaanálisis de 22 estudios, que incluían pacientes con o sin diabetes, los re-sultados encontrados a 12 meses mostraron que la diferencia media de pérdida de peso debido a orlistat fue -2,89 kg (-3,51 a - 2,27 kg)32. El efecto medio con placebo fue de -5,5 kg, lo que se tradujo en una pérdida esperada de -8,83 kg en promedio para los pacientes que se adhirieron al tratamiento por el tiempo evaluado. Casi dos tercios de los sujetos completaron el primer año de tratamiento. La pérdida de peso durante un año varió desde 5,5 hasta 6,6% del peso corpo-ral inicial en el grupo placebo y del 8,5 al 10,2% en los grupos de orlistat. En un estudio de orlistat de cuatro años de duración, doble ciego, alea-torizado, controlado con placebo, 3.304 pacien-tes con sobrepeso, el 21% con intolerancia a la glucosa, fueron aleatorizados a recibir placebo u orlistat. Durante el primer año de tratamiento se observó una pérdida de peso de más del 11% del nivel basal en el grupo tratado con orlistat versus un 6% del nivel basal en el grupo tratado con placebo. Durante los tres años restantes del es-tudio hubo una pequeña recuperación de peso, de tal manera que al final de cuatro años los pa-cientes tratados con orlistat perdieron el 6,9% del peso basal, en comparación con el 4,1% del peso basal para los que recibieron placebo. Hubo una reducción del 37% en la conversión de los pacientes desde intolerancia a la glucosa
GUÍA DE MANEJO DE LA
a diabetes. En los pacientes diabéticos, después de un año de tratamiento, orlistat resulta en más pérdida de peso y una disminución mayor en la hemoglobina A1c que el placebo33-35. Orlistat también ha mostrado otros efectos beneficiosos, ya que mejora algunos valores del perfil lipídico más de lo que podría explicarse por la reducción de peso por sí solo. Los efectos secundarios de la terapia con orlistat predominantes son gastroin-testinales, incluyendo borborigmos intestinales y cólicos, flatulencia, incontinencia fecal, manchas oleosas y gases con descarga. En un metaanálisis de nueve ensayos clínicos estos efectos secunda-rios ocurrieron con tasas de frecuencia de 15 a 30% y tienden a aparecer al principio y disminu-yen a medida que los pacientes aprenden a evitar las dietas ricas en grasas.
La fentermina y el dietilpropión son fármacos
simpaticomiméticos que tienen potencial de abu-so y sólo están aprobados para el tratamiento de la obesidad a corto plazo, interpretada como un máximo de 12 semanas.
Ni el bupropión ni la fluoxetina han sido
aprobados para el tratamiento de la obesidad. Además, las dosis de fluoxetina necesarios para tratarla son más altas que para el tratamiento de depresión (60 versus 20 mg) y la pérdida de peso inicial conseguida por 20 a 24 semanas no se sostiene a las 36 y 52 semanas36.
GUÍA DE MANEJO DE LA
Recientemente la sibutramina, un inhibidor
específico de la recaptación de norepinefrina, se-rotonina y en menor grado de dopamina, ha sido retirada del mercado. En los ensayos clínicos de sibutramina la presión arterial sistólica y diastóli-ca aumentó en promedio de 1 a 3 mmHg37 y la frecuencia cardíaca se incrementó aproximada-mente de 4 a 5 latidos por minuto. En un estudio, donde se evalúo la sibutramina versus placebo en más de 10.000 pacientes de alto riesgo de enfermedades cardiovasculares, la sibutramina se asoció con un mayor riesgo de infarto de mio-cardio no fatal (4,1 vs 3,2%, HR 1,28 , IC 95% 1,04-1,57) y a accidente cerebrovascular no fatal (2,6 vs 1,9 %, HR 1,36, IC 95% 1,04-1,77)38-41. Basado en esta información, varias agencias de medicamentos ordenaron que la sibutramina fuera retirada del mercado en el año 2010.
La remoción de grasa por aspiración después
de la inyección de solución salina ha sido usada para remover la grasa subcutánea. Este procedi-miento puede resultar en una reducción signifi-cativa de la masa grasa y del peso, pero esto no mejora ni la sensibilidad a la insulina ni los fac-tores de riesgo para enfermedad coronaria. Esto se demostró en un estudio con 15 mujeres obe-sas, 8 con tolerancia normal a la glucosa y 7 con diabetes mellitus tipo 2, a quienes se les realizó evaluación metabólica antes y 10 a 12 semanas
GUÍA DE MANEJO DE LA
después de una liposucción abdominal. Aunque en ambos grupos se encontró una reducción sig-nificativa de la circunferencia abdominal y de las concentraciones plasmáticas de leptina, no hubo mejoría en la sensibilidad a la insulina en el tejido muscular ni en el hígado o en el tejido adipo-so. La liposucción no alteró las concentraciones plasmáticas de proteína C reactiva, IL-6, factor de necrosis tumoral alfa o adiponectina. No hubo mejoría en otros factores de riesgo de enferme-dad coronaria incluidos HTA, glucosa plasmática, lípidos o concentraciones de insulina42.
Algunos tipos de cirugía, llamados en con-
junto como cirugía bariátrica (ver tabla 3), han sido usados para tratar la obesidad severa que no respondió a los tratamientos como dieta, ac-tividad física o terapia farmacológica. Los proce-dimientos de cirugía bariátrica producen pérdida de peso a través de dos mecanismos fundamen-tales: primero, la malabsorción, y segundo, la restricción. Algunos de los tratamientos tienen ambos componentes. Existe un reconocimiento creciente de que la cirugía bariátrica contribuye a mejorar los efectos neurohormonales que regu-lan el balance energético. La elección depende de las preferencias de los pacientes y la experien-cia del cirujano o de la institución donde se va a realizar. El paciente debe ser manejado por un grupo interdisciplinario.
GUÍA DE MANEJO DE LA
Los candidatos para manejo quirúrgico de
la obesidad son:
• Pacientes motivados para realizarse este tipo
de procedimiento.
• Quienes tienen un IMC ≥40 kg/m2.
• Tener aceptación de los riesgos quirúrgicos.
• Haber fallado previamente a los tratamientos
no quirúrgicos para pérdida de peso.
• Individuos con IMC ≥35 kg/m2 con comorbili-
dades serias como diabetes, apnea del sueño o enfermedad articular.
Tipos de cirugía bariátrica
Procedimientos restrictivos
• Gastroplastia vertical con banda.
• Banda gástrica ajustable.
• Manga gástrica.
Procedimientos malabsortivos
• Bypass yeyuno-ileal.
Procedimientos combinados, malabsortivos y
restrictivos
• Bypass gástrico.
• Derivación bilio-pancreática.
• Derivación bilio-pancreática con swich duodenal.
La meta de la cirugía bariátrica es bajar la mor-
bilidad y la mortalidad asociadas con la obesidad y mejorar la función metabólica. Varios estu-dios han demostrado que la cirugía bariátrica es
GUÍA DE MANEJO DE LA
efectiva en la reducción de comorbilidades rela-cionadas con la obesidad. En un metaanálisis la mayoría de los pacientes que fueron llevados a cirugía bariátrica para manejo de obesidad expe-rimentaron resolución completa o mejoría parcial en diabetes mellitus, hipertensión arterial, hiper-lipemia y apnea obstructiva del sueño43.
Para pérdida de peso se han usado otras te-
rapias complementarias, como efedra y otros suplementos dietarios.
Acupuntura
La mayoría de los estudios han sido ensayos
clínicos no controlados, que han mostrado un beneficio modesto en la pérdida de peso. Sin embargo, han sido muy pequeños, de corta du-ración y no se compararon con placebo44,45.
recomendaciones del tratamiento
La evaluación de los pacientes con sobrepe-
so y obesidad debe incluir la realización de his-toria clínica completa, examen físico y estudios de laboratorio. Se debe enfatizar en la medición del IMC, de la circunferencia abdominal y en la búsqueda de factores de riesgo asociados.
Los sujetos que tengan IMC ≥ 27 kg/m2 de-
berían recibir consejería sobre dieta, cambio de estilo de vida y metas de pérdida de peso. Quie-nes tengan un IMC entre 25 y 29,9 kg/m2, con
GUÍA DE MANEJO DE LA
un incremento en la circunferencia abdominal o aquellos con un IMC entre 27 y 30 kg/m2 con comorbilidades asociadas merecen la misma consideración de intervenciones que éstos con IMC ≥ 30 kg/m2.
En quienes falló la pérdida de peso y no con-
siguieron las metas planeadas a través de la die-ta y el ejercicio, se puede sugerir utilizar terapia farmacológica.
Para los pacientes con ≥ 40 kg/m2 que han fa-
llado en la reducción de peso con dieta y ejerci-cio (con o sin terapia con medicamentos) o para pacientes con IMC >35 kg/m2 y comorbilidades asociadas con la obesidad (hipertensión arterial intolerancia a los hidratos de carbono, diabetes mellitus, dislipidemia o apnea obstructiva) se sugiere realización de cirugía bariátrica.
1. World Health Organization. Obesity 2008. Available at:
http://www.who.int/topics/obesity/en/. Accessed October 22, 2009.
2. Kumanyika SK, Obarzanek E, Stettler N, et al. Population-
based prevention of obesity: the need for comprehensive promotion of healthful eating, physical activity, and energy balance: a scientific statement from American Heart Association Council on Epidemiology and Prevention, Interdisciplinary Committee for Prevention (formerly the expert panel on population and prevention science). Circulation 2008;118(4):428–64.
3. US Centers for Disease control and Prevention. Overweight
and obesity 2008. Available at: http://www.cdc.gov/nccdphp/dnpa/obesity/trend/maps/index.htm. Accessed October 22, 2009.
4. Daniel H. Bessesen. Update on Obesity. J Clin Endocrinol
Metab 93: 2027–2034, 2008.
5. Dang M. Nguyen. Hashem B. El-Serag. The Epidemiology
of Obesity. Gastroenterol Clin N Am 39 (2010) 1–7.
6. Encuesta Nacional de la Situación Nutricional en Colombia.
ENSIN 2005. Instituto Colombiano de Bienestar Familiar ICBF.
7. Seidell, JC Rissanen, AM. Prevalence of Obesity in Adult:
The Global Epidemic. In: The Handbook of Obesity, Bray, GA, Bouchard, C (Eds), Dekker, New York 2002.
8. Jafar, TH, Chaturvedi, N, Pappas, G. Prevalence of
overweight and obesity and their association with hyper-tension and diabetes mellitus in an Indo-Asian population. CMAJ 2006; 175:1071.
GUÍA DE MANEJO DE LA
9. Johnson, F, Cooke, L, Croker, H, Wardle, J. Changing
perceptions of weight in Great Britain: comparison of two population surveys. BMJ 2008; 337:a494.
10. Ogden CL, Carroll MD, Curtin LR, McDowell MA, Tabak
CJ, Flegal KM 2006 Prevalence of overweight and obesity in the United States, 1999–2004. JAMA 295:1549–1555.
11. Flegal, KM, Carroll, MD, Ogden, CL, Curtin, LR. Prevalence
and trends in obesity among US adults, 1999-2008. JAMA 2010; 303:235.
12. Centers for Disease Control and Prevention (CDC). Pre-
valence of overweight and obesity among adults with diagnosed diabetes--United States, 1988-1994 and 1999-2002. MMWR Morb Mortal Wkly Rep 2004; 53:1066.
13. Katzmarzyk, PT. The Canadian obesity epidemic, 1985-
1998. CMAJ 2002; 166:1039.
14. Kavitha Bhat Schelbert. Comorbidities of Obesity. Prim
Care Clin Office Pract 36 (2009) 271–285.
15. George A. Bray. Medical Consequences of Obesity.
The Journal of Clinical Endocrinology & Metabolism 89(6):2583–2589.
16. Adams KF, Schatzkin A, Harris TB, Kipnis V, Mouw T,
Ballard-Barbash R, Hollenbeck A, LeitzmannMF2006 Overweight, obesity, and mortality in a large prospecti-ve cohort of persons 50 to 71 years old. N Engl J Med 355:763–778.
17. Alley DE, Chang VW 2007 The changing relationship of
obesity and disability, 1988–2004. JAMA 298:2020–2027.
18. Harmonizing the Metabolic Syndrome. DOI: 10.1161/
19. McLean, N, Griffin, S, Toney, K, Hardeman, W. Family
involvement in weight control, weight maintenance and weight-loss interventions: a systematic review of rando-mised trials. Int J Obes Relat Metab Disord 2003; 27:987.
20. Gorin, AA, Wing, RR, Fava, JL, et al. Weight loss treatment
influences untreated spouses and the home environment: evidence of a ripple effect. Int J Obes (Lond) 2008; 32:1678.
GUÍA DE MANEJO DE LA
21. Tsai, AG, Wadden, TA. Systematic review: an evaluation
of major commercial weight loss programs in the United States. Ann Intern Med 2005; 142:56.
22. George A Bray, Dietary therapy for obesity, updated:
october 6, 2010.
23. Roberts, SB, Rosenberg, I. Nutrition and aging: changes in
the regulation of energy metabolism with aging. Physiol Rev 2006; 86:651.
24. Kodama, S, Saito, K, Tanaka, S, et al. Cardiorespiratory
fitness as a quantitative predictor of all-cause mortality and cardiovascular events in healthy men and women: a meta-analysis. JAMA 2009; 301:2024.
25. Hu, G, Rico-Sanz, J, Lakka, TA, Tuomilehto, J. Exercise, ge-
netics and prevention of type 2 diabetes. Essays Biochem 2006; 42:177.
26. Hunter, GR, Brock, DW, Byrne, NM, et al. Exercise Training
Prevents Regain of Visceral Fat for 1 Year Following Weight Loss. Obesity (Silver Spring) 2009; :.
27. Slentz, CA, Duscha, BD, Johnson, JL, et al. Effects of the
amount of exercise on body weight, body composition, and measures of central obesity: STRRIDE--a randomized controlled study. Arch Intern Med 2004; 164:31.
28. Miller, WC, Koceja, DM, Hamilton, EJ. A meta-analysis
of the past 25 years of weight loss research using diet, exercise or diet plus exercise intervention. Int J Obes Relat Metab Disord 1997; 21:941.
29. Lee, L, Kumar, S, Leong, LC. The impact of five-month
basic military training on the body weight and body fat of 197 moderately to severely obese Singaporean males aged 17 to 19 years. Int J Obes Relat Metab Disord 1994; 18:105.
30. Bray, GA, Greenway, FL. Pharmacological treatment of
the overweight patient. Pharmacol Rev 2007; 59:151.
31. Avenell, A, Broom, J, Brown, TJ, et al. Systematic review
of the long-term effects and economic consequences of treatments for obesity and implications for health impro-vement. Health Technol Assess 2004; 8:iii.
GUÍA DE MANEJO DE LA
32. Li, Z, Maglione, M, Tu, W, et al. Meta-analysis: pharmaco-
logic treatment of obesity. Ann Intern Med 2005; 142:532.
33. Kelley, DE, Bray, GA, Pi-Sunyer, FX, et al. Clinical efficacy
of orlistat therapy in overweight and obese patients with insulin-treated type 2 diabetes: A 1-year randomized controlled trial. Diabetes Care 2002; 25:1033.
34. Miles, JM, Leiter, L, Hollander, P, et al. Effect of orlistat
in overweight and obese patients with type 2 diabetes treated with metformin. Diabetes Care 2002; 25:1123.
35. Hollander, PA, Elbein, SC, Hirsch, IB, et al. Role of orlistat
in the treatment of obese patients with type 2 diabetes. A 1-year randomized double-blind study. Diabetes Care 1998; 21:1288.
36. Goldstein, DJ, Rampey AH, Jr, Roback, PJ, et al. Efficacy
and safety of long-term fluoxetine treatment of obesity--maximizing success. Obes Res 1995; 3 Suppl 4:481S.
37. McMahon, FG, Fujioka, K, Singh, BN, et al. Efficacy and
safety of sibutramine in obese white and African Ame-rican patients with hypertension: a 1-year, double-blind, placebo-controlled, multicenter trial. Arch Intern Med 2000; 160:2185.
38. Caterson, I, Coutinho, W, Finer, N, et al. Early response to
sibutramine in patients not meeting current label criteria: preliminary analysis of SCOUT lead-in period. Obesity (Silver Spring) 2010; 18:987.
SafetyAlertsforHumanMedicalProducts/ucm198221.htm Accessed January 25, 2010.
sibutramine/3940810en.pdf Accessed January 25, 2010.
41. James, WP, Caterson, ID, Coutinho, W, et al. Effect of
sibutramine on cardiovascular outcomes in overweight and obese subjects. N Engl J Med 2010; 363:905.
42. Klein, S, Fontana, L, Young, VL, et al. Absence of an
effect of liposuction on insulin action and risk factors for coronary heart disease. N Engl J Med 2004; 350:2549.
GUÍA DE MANEJO DE LA
43. Buchwald, H, Avidor, Y, Braunwald, E, et al. Bariatric
surgery: a systematic review and meta-analysis. JAMA 2004; 292:1724.
44. Lacey, JM, Tershakovec, AM, Foster, GD. Acupuncture for
the treatment of obesity: a review of the evidence. Int J Obes Relat Metab Disord 2003; 27:419.Hsu, CH, Hwang, KC, Chao, CL, et al.
45. Effects of electroacupuncture in reducing weight and waist
circumference in obese women: a randomized crossover trial. Int J Obes (Lond) 2005; 29:1379.
Guía de Manejo de
Source: http://www.tecnoquimicasfarma.com.ec/Portals/9/docs/pdf/2012/09/2012-9-07-pocket_MK_Obesidad.pdf
Update on the Treatment of Hyperlipidemia Wafaa Abou-Zeineddine, PharmDMedstar Washington Hospital CenterWashington Metropolitan Society of Health Systems PharmacistsMay 30, 2015 Please MUTE phones and do not put call on HOLD • Nothing to disclose • Name the 4 Statin Benefit Groups for risk reduction of atherosclerotic cardiovascular disease (ASCVD)
A Pan-Canadian Practice Guideline: Screening, Assessment and Care of Psychosocial Distress (Depression, Anxiety) in Adults with Cancer August 2010 Production of this guideline has been made possible through a financial contribution from Health Canada, through the Canadian Partnership Against Cancer. This guideline was developed through a collaborative partnership between the Canadian Partnership Against Cancer and the Canadian Association of Psychosocial Oncology (CAPO). CAPO is the steward of this guideline.



